大腸内視鏡には二つのスタイルがあります。
一つは「癌の発見」を目的にした物です。大腸癌は発見が容易なので大量処理が可能です。効率を重視しますので「低リスク病変」を放置します。これが、現在の日本の主流です。
そして、もう一つは「発見」だけでなく「検査後の数年間、大腸癌にならない」ことまで目指すもので、欧米の富裕層が受ける内視鏡のスタイルです。この場合は時間をかけて「低リスク病変」も全て、切除します(クリーン・コロン)
欧米富裕層の間では大腸癌は激減しましたが欧米より大腸内視鏡が盛んな日本で、大腸癌の増加が止まりません。戦争と同じで「先制攻撃(ポリープ切除)」が好きな欧米人は勝ったのですが、専守防衛の日本は負けた訳です。
何故、日本の大腸内視鏡は負けたのか?
一つの理由は「脅威を放置した」からです。「今まで日本で低リスクとされ、放置されていたポリープが実は高リスクだった」という医学的過ちが、解明されつつあります。(告発文)
もう一つの理由は、「件数が多く流れ作業となり質が低下した」からです。日本で、一流の医師に大腸内視鏡検査を受けても、1年後に700分の1で進行した大腸癌になります。
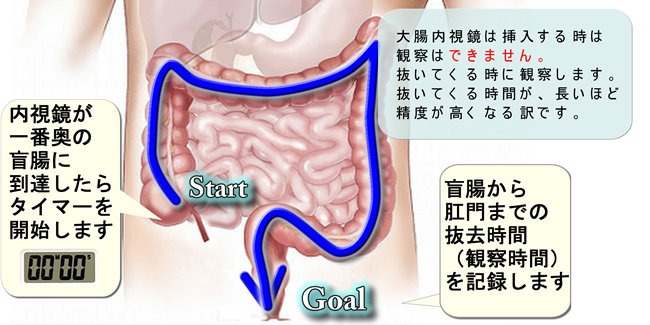
患者さんは自分が受ける検査の質を、知るべきであり、知る権利があります。日本では「医師を信頼する」のが伝統ですが、実証主義の欧米では「数字」が全てです。欧米の大腸内視鏡では「腺腫発見率」と「抜去時間」が最も重視されます。
「腺腫発見率」が医師の観察技術を表します。「抜去(=観察)時間」で、どれだけ丁寧な検査がされたかが判ります。(詳細)
当院の精度保証システム
<1>当院の最近の検査で算出した「腺腫発見率」をTop Pageに定期的に公開しています。
<2>検査枠に30分の時間を当て、「観察(抜去)時間」を記録した写真を検査後に患者さんに渡しています(実際の例)
この情報開示により「腺腫発見率〜%の医師が〜分間、観察した」という具体的な数字で検査の精度が明白となります。
<3>更に2018年3月1日より当院の全ての検査に「大腸癌になった場合への補償」が付帯します。内視鏡の結果に応じてランク分けをして下記のように補償額が決まります
ランク
ポリープの数1年以内に
大腸癌2年以内に
大腸癌3年以内に
大腸癌4年以内に
大腸癌5年以内に
大腸癌A 0個 3千万円 2千万円 1千万円 500万円 100万円 B 1〜2個 2千万円 1千万円 500万円 100万円 30万円 C ポリープが3〜4個
1千万円 500万円 100万円 30万円 15万円(注) D ポリープが5〜6個 500万円 100万円 30万円 15万円(注) - E 7個以上 or 初期の癌 or 高度異型
or 10ミリ以上 or 陥凹型100万円 30万円 Eランクの方の次回以降の検査について・・ 永久
EaFAP,HNPCC、SPS
その他のポリポーシス症候群100万円 30万円 ポリープが多発するハイリスク・グループの方です。診断後はポリープの数に関わらず永久的にEとなります。アスピリンの服用を検討してください(詳しく・・・・) (1)洗浄不良(2)憩室が非常に多い(3)腸が非常に長く屈曲が多い、収縮が強い、癒着が強い(4)大腸手術後・・・・などの理由で「死角がある・観察条件が不良」の場合はランクが落ちます。 対策については こちらをお読みください
また、過去に大腸癌に罹患した方など体質的にリスクが高いと予測される場合もランクが落ちます。
● このシステムの趣旨は「癌が見落とされても金銭で補償されるので安心だ」ということではありません。「医師が、患者さんとリスクを共有することで検査精度を上げる」というのがこのシステムの趣旨です。(詳しく・・・・)
● この補償を受け取ったら「示談と見なされ損害賠償訴訟を起こせない」という制限は、全くありません。その他、ポリープのカウント法、お支払いの詳しい条件などは、こちらをお読みください。
合併症(出血、穿孔)・再発の少ないポリープ切除
「クリーン・コロンにして大腸癌を予防する」といミッションの中心となる技術が「合併症が稀なポリープ切除法(コールド法)」です。切除に伴う合併症の危険が大きいならば、低リスク病変を全て切除するクリーン・コロン化は不利益の方が大きくなりますが、この方法では重篤な合併症は極めて稀です。(詳細)