前回の記事で「HPV陽性肛門癌の治療は、組織型によらず放射線化学療法が標準(人工肛門を回避できる)」と書きました。実は同じ様な流れ(手術不要論)は直腸癌でも起きています(但し趣旨は180度、逆です)。
基本的な話から・・・何故、直腸癌の治療で外科(腹腔鏡)手術が必要なのか?
直腸癌(原発巣)を切除するだけなら外科(腹腔鏡)手術は不要ですTEM(径肛門的手術)という方法があります。これを「局所切除」と呼びます。対して開腹、腹腔鏡、ロボットなどのリンパ節廓清を伴う手術を「Radical Surgery」と呼びます。
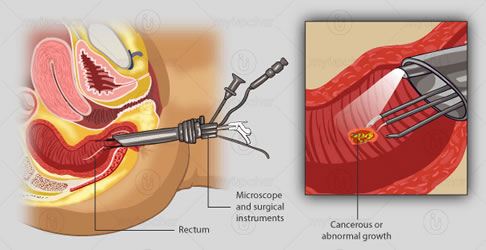
TEM
しかし局所切除では「リンパ節」を切除できません。ですから癌がリンパ節に転移していたなら根治できません。これが「Radical Surgery」が根治性が高いとされる根拠です。尚、欧米では腸管膜を切除する(total mesorectal excision:TME)のみですが、更に日本では「側方廓清」という独自の方法で拡大廓清を追加します。この「側方廓清」の意義については、現在、日本でも議論になっているところです。
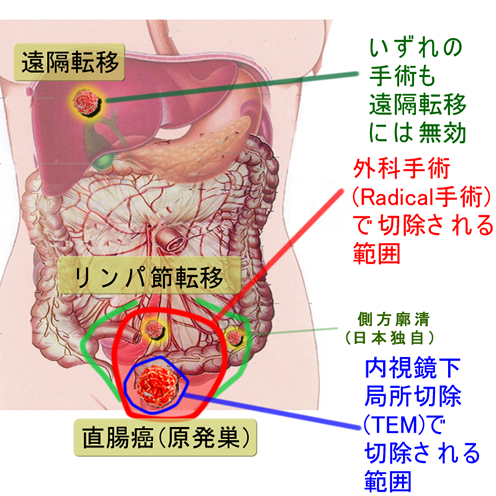
しかし・・・Radical Surgeryも遠隔転移には無効です。癌が「リンパ節に転移したが、その先には飛んでいない」という状況は、そんなにあるのでしょうか?
過去に手術を受けた12000人のT2直腸癌の方を解析して、「Radical Surgery」と「放射線化学療法+局所切除」で成績に差は無い という報告が2019年に出されました(下図 Neoadjuvant chemoradiation followed by transanal local excision for T2 rectal cancer confers equivalent survival benefit as traditional transabdominal resection)。
(調査した患者数は少ないのですが)同様の報告は2017年からあり、更に2020年の報告、2021年の報告、2021年の報告も「生存率で両者に差は無い」という結果が追加されました。T3以深ではTEMによる切除が技術的に困難なのですが、デバイスが改良されればT3以深でも同じ結果になると予想されています。
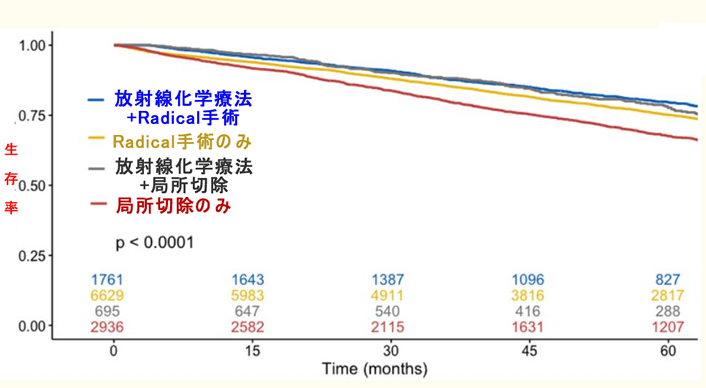
一見してリンパ節廓清も放射線化学療法を行わない「局所切除のみ」は成績が悪いことが解ります。ですから外科的にリンパ節を廓清することは、確かに生存期間を延長する、と言えます。
また、放射線化学療法無しのラディカル手術は放射線化学療法有りの局所手術に劣ります。これからリンパ節転移への対策は「外科的リンパ節廓清よりも放射線化学療法の方が効果が有る」可能性がある訳です。
ここが本記事の問題の核心になります。例え、より優秀でなくとも「同等」なら・・・大手術よりも放射線化学療法の方が良いという意見は多いでしょう。
5年くらい経つと「放射線化学療法+局所切除」は「放射線化学療法+Radical手術」に劣るように見えます。しかし、このグループは高齢者が多いからで、「傾向スコアマッチング」という方法で年齢の影響などをで補正すると下図になります。驚くべきことに「外科的リンパ節廓清をしない方が生存が伸びる」という結果です。
これは大きなパラドックスです。どうして、このような矛盾した結果が出たのでしょう?
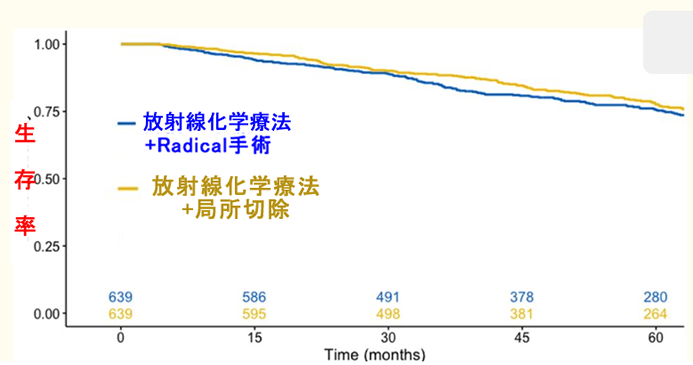
リンパ節廓清に効果が有るのは癌が「リンパ節に転移したが、その先には飛んでいない」という状況だけの訳ですが、そのような状況は現実的には多くないのかもしれません。
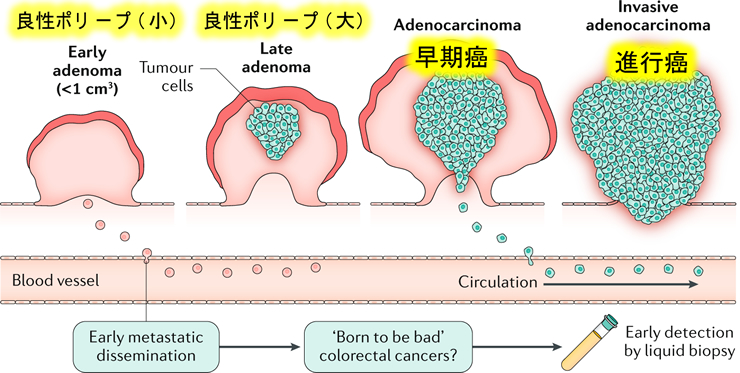
これは以前に紹介した「大腸癌の超早期転移理論」と深い関係のある話です。実は転移は、今までの予想よりも、かなり早い段階で起きているという分子生物学の予想です。
リンパ節の廓清が本当に有益なのでしょうか?リンパ節の中ではリンパ球が癌細胞と闘っています(詳しく書くと、樹状細胞が癌細胞の破片を貪食し交差提示により、ナイーブCD8T細胞を感作してCTLを量産しています)。進行癌の治療では人工的に癌に感作させた樹状細胞を投与しますが、癌が転移したリンパ節は重要な「樹状細胞」のたまり場ですから、これを除去することは負の側面もある訳です。最近は免疫チェックポイント阻害剤などの強力な免疫賦活剤が登場したことで、この問題を再検討する必要が出てきた訳です。
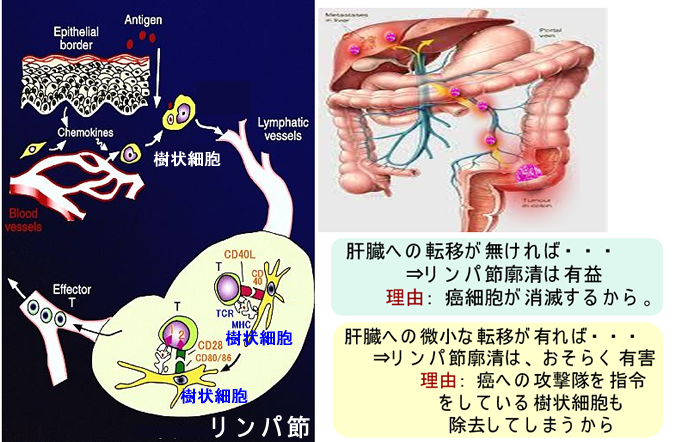
画像は、こちらのサイトから引用
患者さんは驚くかもしれませんが、リンパ節廓清には「正の面」と「負の面」の両方があります。これは、今でも外科の専門医の間では議論が続いている「永遠の議題」なのです。
リンパ節廓清の是非の問題は乳癌、食道癌、悪性黒色腫、前立腺癌などの「リンパ節廓清が重大な後遺症を残す」癌で、長い間、議論されてきました。特に慶應大学の近藤誠氏が乳癌で問題提起をした頃から一般の方にも知られるようになりました。そして 2019年のNEJM誌に進行卵巣癌の手術で「リンパ節廓清は無益」と報告され、これがNatureで大々的に取り上げられました(1,2)。著明な細胞生物学者の西川伸一博士も、この「古くて新しい問題」を問題提起しています。
西川博士の記事より
ここまで読むと・・・「外科的リンパ節廓清は必要ない。もう、放射線化学療法+局所切除で十分」なのではないか?と思われたと思います。乳癌は、それが標準であり、今後は恐らく、直腸も、その方向へ向かうと思います。
しかし臓器によっては「術前に放射線をかけると手術のトラブルが増える」場合があり、これが専門家の悩ましい難問です。その代表は食道癌です。
食道癌の術前放射線の是非
食道癌は初期から広範囲にリンパ節転移を来たします。一方、広範囲なリンパ節廓清は手術負担が大きく、専門医には大きな課題でした(1)リンパ節転移の可能性のある早期癌(粘膜下層癌;T1b)は従来はEMR(内視鏡的粘膜切除)の適応外であり、外科手術の適応とされていましたが、EMRと放射線化学療法の併用が手術と治療成績が同じになると日本から報告されました(文献)。外科手術に放射線化学療法を追加する場合は「術前」に行うのが最もよいのですが、EMRに放射線化学療法を追加する場合は「術後」におこないます(diagnostic EMR and selective CRT)。病巣切除を全くせずに高容量の放射線化学療法(根治的CRT)をするよりも、EMRを先に追加した方が局所再発が少ないと報告されていいます。
(2)2020年のReviewから。
(A)日本と欧米のガイドラインは「手術が標準治療である。しかし手術を望まない患者に対しては放射線化学療法も合理的な選択肢(esophagectomy is the standard treatment and definitive CRT may be an appropriate option for patients who decline surgery)」となっています。日本でも「外科手術VS 放射線化学療法」の比較試験が行われて「stage Ⅰでは成績が同等」であることが報告されました(1,2)。
(B)では、より進んだStageではどうでしょう?腫瘍が大きくなるために放射線単独では癌が消滅しにくくなります。また広範囲なリンパ節転移を起こすため手術単独での成績も悪いです。それで手術に放射線化学療法(ネオアジュバンドCRT)を組み合わせるのが世界と日本で標準となりました。
ところが。術前CRTをしてから外科手術をすると「半分」で癌が全く遺残していない(手術は不要だった)ことが解りました。そこで術前CRT後に内視鏡などで精密検査をして、手術不要(遺残=ゼロ)を判定する試みが進行中です(SANOスタデイ)。
(C)放射線化学療法をメインにして手術は癌が消えなかった場合にのみ行う(Definitive CRT and salvage esophagectomy)という考えも出てきました。但し、根治的放射線化学療法は高容量の放射線を使うために、手術のトラブルが多いという問題があります。予め、個々のケースで放射線の有効性(感受性)が予測できれば「外科的局所切除(抜去手術、径縦隔アプローチ手術)+術後放射線」という選択もある訳ですが・・・今後の研究課題です。
日本の外科医の手術技術は世界一と言われ、難易度の高い「側方廓清」は神業として世界から称賛されました。しかし・・・・別な見方をすれば「経験豊富な医師の側方廓清でなければ偶発症が多い」手技です。そして「側方廓清の上手い名医」は十分な数がいません。現在、肛門癌の治療では、名医のリンパ節廓清よりもp16(HPV)を調べることの方が遥かに有効です。外科医の経験に頼る時代は確実に終わろうとしていると感じます。
大腸癌でも、化学療法が著効するタイプがあります。CMS1型(=MSI陽性)は、抗原性が強くチェックポイント阻害剤が著効しますし、NTRK Kinase-Fusion(+)癌も分子標的薬が著効します。直腸癌の一部はHPVが関与しており放射線化学療法が著効します。理論的に「p53が正常(apoptosis経路が温存)」なら放射線化学療法が有効と予想されます。直腸癌の3分の1は、「放射線化学療法が著効するタイプ」であり(2022年文献)、このようなタイプには「リンパ節廓清をしない」のが、もう直ぐ標準になると思われます。直腸でなくてもTEMと同じ様な局所切除を大腸内視鏡で行う方法も試行されています(EFTR 下図)。
| 埼玉医大HPより | 大阪国際癌センターHPより |
では、術前・放射線化学療法が著効して癌が消えてしまった場合はどうすべきでしょうか?食道癌では、この問題を研究するSANOスタデイが進行中です。直腸癌でも「手術をしない(Watch and Wait)」という選択肢が検討されています(1,2)。最大の課題は「完全緩解の判断」です。画像診断には限界があるので、遺伝子検査による予測が注目されてています(2022年文献)。
The CELLの10章「癌」は「免疫チェックポイントはPD1とCTLA4以外にもあるはずである」という予想で章を締めています。そして最近は、この予想が証明され、「LAG-3」「TIM-3」「TIGIT」などの新しいチェックポイントが見つかっています(TIM-3とTIGITは大腸癌でも発現しています)。目まぐるしい速さで大腸癌の診療が進化している・・・と感じます。
