始めに
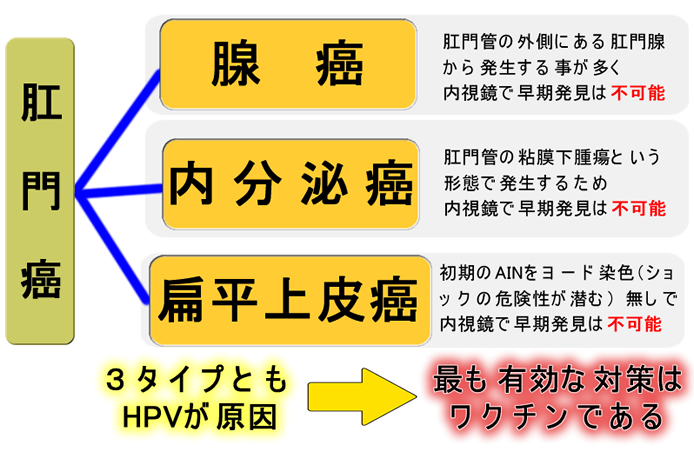
肛門癌はHPV感染が原因で、かっては「男性同性愛者に特有の癌」と認識されていましたが、米国では、女性に増加し(文献1 文献2 文献3)、女優のファラフォーセットが死亡した頃から「女性の癌」と、認識されるようになりました。HPVが起こす肛門癌は腺癌、内分泌癌もありますが、最も代表的なのは扁平上皮癌です。
さて「前癌病変(ポリープ)を切除して大腸癌を予防すること」が、大腸内視鏡の第一の意義です。では、肛門の扁平上皮癌も、ポリープ切除で予防できるでしょうか?
これはNOです。
肛門・扁平上皮癌の前癌病変(ポリープに相当します)は AIN(=Anal Intraepithelial Neoplasia)と呼ばれます
(1)AINは内視鏡(NBI)では解らない
内視鏡で切除したポリープに、偶然、Low GradeAINが併存していたという報告がありますがNBI(下図、左)では認識不能で、ヨード染色で認識されます(下図、右)。しかし、ヨードはアナフィラキシーの危険があるためルチーンには使い難い薬剤です。現在、AINを確実に診断できる検査は高解像度肛門鏡(HRA)だけとされています(ヨードの代わりに酢酸を使います)。
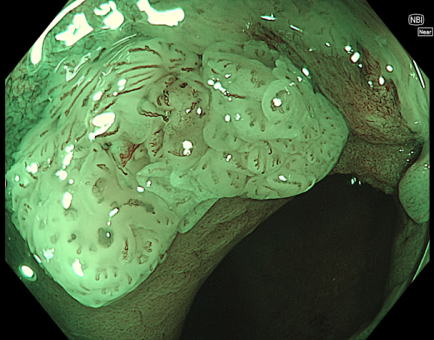
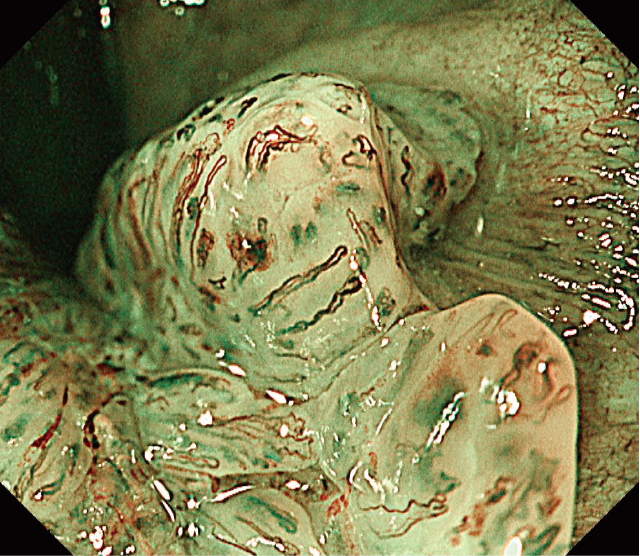
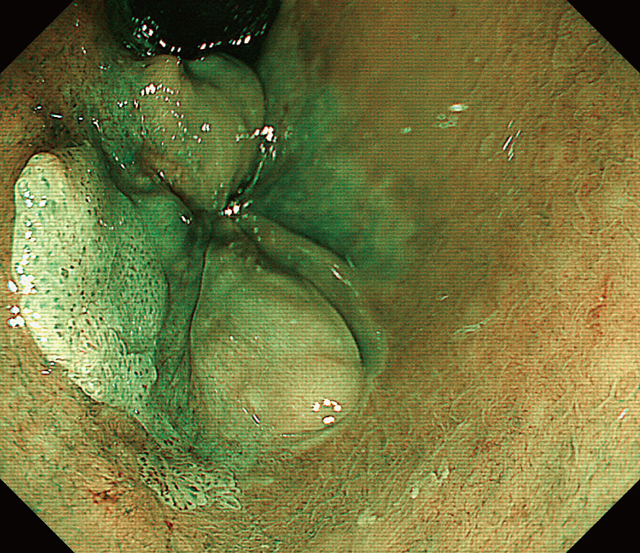
下記は内視鏡で発見された肛門扁平上皮癌です。この段階になれば内視鏡で診断可能です
 |
 |
 |
|
| 当院症例より | 症例報告より | 症例報告より | 症例報告より |
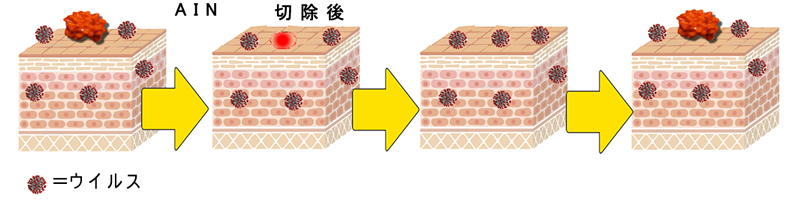
(2)そもそもAINを切除しても肛門癌を十分に予防できない。
レーザー、電気メス、赤外線などによる凝固・焼却が行われますが再発率が高く、治療を繰り返している内に癌へ進展するケースが多いということが問題視されていました。AINの多くは多発性であり、目で見える大きなAINを切除しても、周囲にウイルス感染細胞が存在する以上、再生粘膜が再び感染するので意味が無い訳です。
(3)AINの切除に免疫賦活剤やワクチンを併用すると非常に有効
イミキモド(商品名べセルナ、アルダラ、持田製薬)は塗り薬なのですがインターフェロン刺激作用がありHPV排除を促進します。AINの切除にイミキモドやHPVワクチンを併用すると再発が激減することが解りました。HPVワクチンは、感染前に接種しないと効果が無いというのが定説でしたが、最近は感染後のAINの発症にも再発予防効果があることが、解って来ました(2019年Review)。
| (専門的)感染後でも有効な治療用HPVワクチンの展望 |
(4)AINの切除以上に重要なのは免疫力
実は我々は皆、一度はHPVに感染していると言われています。しかし癌になるのは、極一部の人で、免疫が低下している方です(AIDSの方や、免疫抑制剤を使用している方)。子宮頸癌や肛門癌の患者さんと同じ数だけ陰茎にHPVが感染した男性がいるはずですが、実際は陰茎癌は非常に稀です。免疫によるウイルスの排除が最も重要だと解ります。AINもまた、進行するのは極一部で、大部分は免疫で排除される(自然治癒する)ことが解ってきました。機序は不明なのですが、タバコは肛門免疫を弱め、AINを進行させます(2018年文献)。
| (専門的)肛門癌の分子生物学 2020年Natureより 長い間、肛門癌の治療方針は転移の有無つまりステージで決められていた。しかし、肛門癌ではステージよりもHPVの有無(言い換えるならp53が温存されているか否か?)の方が、予後を決める大きな因子であり、リンパ節転移の評価よりもp16(=HPV)とp53を調べるべきであり、医師は発想の転換を求められている(咽頭癌・子宮頸癌の治療概念を導入するべきである)。腫瘍浸潤リンパ球(特にPD-1リンパ球)も良好な予後を意味するが、これも咽頭癌と同じである。 HPV陽性肛門癌(p53は温存)と陰性肛門癌(p53は変異)は「全く別の癌」と考えるべきである。HPV陽性なら化学療法はシスプラチン、タキソールが主役になる。従来の5-FUとMMCの効果は劣る。シスプラチンが効く理由は「DNA 修復経路がHPVによりハイジャックされている」からである。ここが癌細胞のアキレス腱になっている。HPV陰性肛門癌は放射線は全く無効で施行すべきでは無い。最近、HPV陰性咽頭癌で低酸素標的薬(ニモラゾール)の有効性が報告されており、HPV陰性肛門癌にも期待される。HPV陰性肛門癌はTZではなく「外側(Cutaneous zone)」に好発する。これは膣癌がHPV陰性が多いのと似ている。裂肛も肛門癌の原因になるという報告が有り(1 2)、HPV陰性でも慢性炎症が母地になる発癌経路がある。 2021年文献より HPV(+)癌ではPIK3CAの変異も非常に多く 、PI3K、mTOR 阻害剤も候補になる。またEGFRの過剰発現(変異無し)も多くRASの変異は少ないことからEGFR阻害剤も候補になる。一方HPV(-)p53変異(+)癌ではこれらの変異は少なく、APCやRAF、CDKN2A(p16)、,NOTCH、CALR、FGFRの変異が見つかるが、HPV(+)に比べ、Actionable mutationsは少ない。 2021年文献より HPVは「DNA二重鎖切断の修復経路」を阻害する。つまりHPV(+)癌は、BRCA変異(+)遺伝性乳癌と似た状態にある。これがシスプラチンや放射線が著効する理由である。従ってPARP阻害剤などの合成致死の戦略が有効な対策になる。 2021年文献より PD1高発現なら、チェックポイント阻害剤が著効するから、外科手術を選択すべきではない。 2021年文献より 複数の新しい試みを紹介。(1)シスプラチン5-FU+MMC+放射線の3剤の治験(副作用強く失敗)(2)放射線化学療法にEGFR阻害剤を加えた治験(副作用強く失敗)(3)PD1阻害剤とTGFβ阻害剤の合材(4)IL12を組み合わせたHPVの治療用DNAワクチン、など。 |