自動洗浄機では、超音波洗浄(アルカリ洗剤)とマイクロバブル洗浄(酵素洗剤)をおこないます。
機械洗浄を補強するために洗浄機にセットする前に流しで手洗いし、チャンネルのブラッシングをおこないます。
ここは原始的なステップですが、実は、最も大事な点です。
十分な洗浄があって、はじめて消毒薬の効果が完全になります。有機物が残り凝固すると「バイオフイルム」を作ります。こうなると、洗浄機も無力で、強力な消毒薬でも殺菌が失敗します。
ポイント(盲点)は以下の2つです
(1)検査終了後時間をおかないで予備洗浄する。時間が経つとチャンネル内の汚れが固まります。検査終了後、直ちに検査台のすぐ隣に設置された流し(写真)で、手洗いと、チャンネルのブラッシングをおこないます。
 汚れの飛散防止に特注のシールドで囲まれた洗浄用流し。 |
(2)処置具の通る内視鏡チャンネルは一番のCritical Pointです。
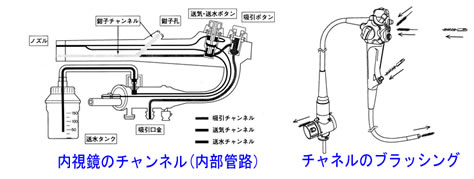
全検査後、全チャンネルを、ブラッシングします。
有効なブラッシングの目安は、一般的には「観察のみの場合は1回、細胞検査などの処置をした場合は2回」とされています
これを「プラス1回」して「観察のみの場合は2回、細胞検査などの処置をした場合は3回、汚染高度の場合は5回」のブラッシングを、おこないます
またブラシは1日に2回新品に交換します。これはブラシの毛の性能低下を防ぐためです






